Movimento e Allenamento
Tutto il nostro corpo è progettato per muoversi.
Pensiamo al piede, organo straordinario che si adatta alle asperità del suolo per consentire la locomozione.
Pensiamo alla colonna vertebrale che con le sue vertebre assicura flessibilità e allo stesso tempo capacità di sopportare carico.
Pensiamo alla mano coi suoi movimenti fini che consentono la di prendere oggetti e di accarezzare delicatamente il volto di un bambino.
Tutto è stato progettato per muoversi e la forma del nostro corpo è plasmata dai movimenti che facciamo seguendo la regola che: “la forma è il risultato della funzione”
La forma è il risultato della funzione
Spieghiamo questo concetto partendo dall’inizio.
Quando il nascituro si trova nel grembo materno la posizione che assume è quella fetale. La colonna vertebrale presenta una unica curvatura con la parte concava rivolta in avanti (cifosi) come fosse una lettere “C”. Dopo la nascita il neonato non controlla in un primo momento la posizione del capo e, quando questo avviene, si forma a livello della colonna cervicale una nuova curva avente la concavità opposta (lordosi) a quella già presente.
Successivamente il bimbo acquisirà la posizione eretta per camminare e questo determinerà la formazione di una nuova curva a livello lombare (lordosi) che è il risultato della tensione di alcuni muscoli che uniscono l’anca alla colonna vertebrale.
La nostra colonna vertebrale presenta pertanto tre curvature: La cifosi dorsale, che è la prima a strutturarsi, la lordosi cervicale e quella lombare che sono frutto della funzione che la colonna deve assolvere.
Con questo semplice esempio abbiamo conferma che la forma è governata dalla funzione motoria.
Com’è organizzato il movimento umano?
Ciò che sappiamo è che esistono delle aree della corteccia cerebrale (la parte più esterna del cervello dal caratteristico colore grigio) che sono responsabili del movimento.
Inizialmente pensavamo che in queste aree cerebrali ci fosse scritto il singolo muscolo ma ciò che abbiamo capito successivamente che nelle aree cerebrali ci sono scritte le funzioni.
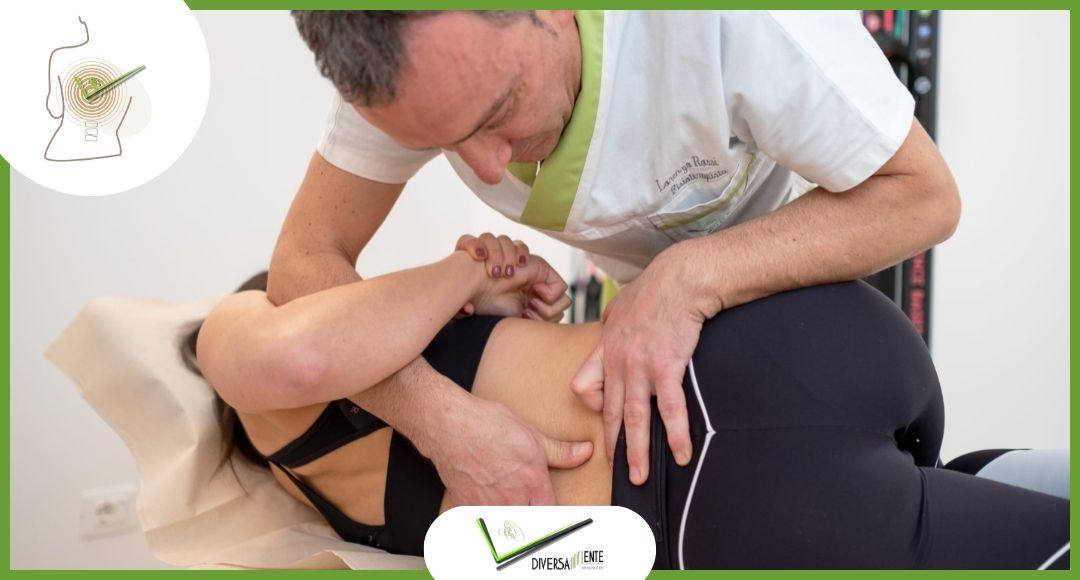
Come interviene il fisioterapista
Il fisioterapista, infatti, nella scelta dell’esercizio terapeutico più idoneo da somministrare ad un paziente deve tenere conto di questo principio fornendo una serie di esercizi che possano riallenare le diverse funzioni del paziente.
Ad esempio in un soggetto che ha sofferto di una qualche patologia alla spalla si possono dare esercizi volti ad indicare una direzione, seguendo semplicemente il profilo di un oggetto. Questo esercizio può essere eseguito con o senza un peso al fine di aumentare l’intensità dell’esercizio stesso. Oppure si possono dare esercizi finalizzati alla prensione di oggetti o al lancio di oggetti.
Sebbene tutti questi esercizi coinvolgano gli stessi gruppi muscolari implicano, come già detto, schemi di attivazione differenti.
La specificità dell’esercizio è un elemento estremamente importante sia per chi vuole allenarsi in maniera adeguata e, lo è ancor di più, quando si parla di recuperare una funzione momentaneamente persa.
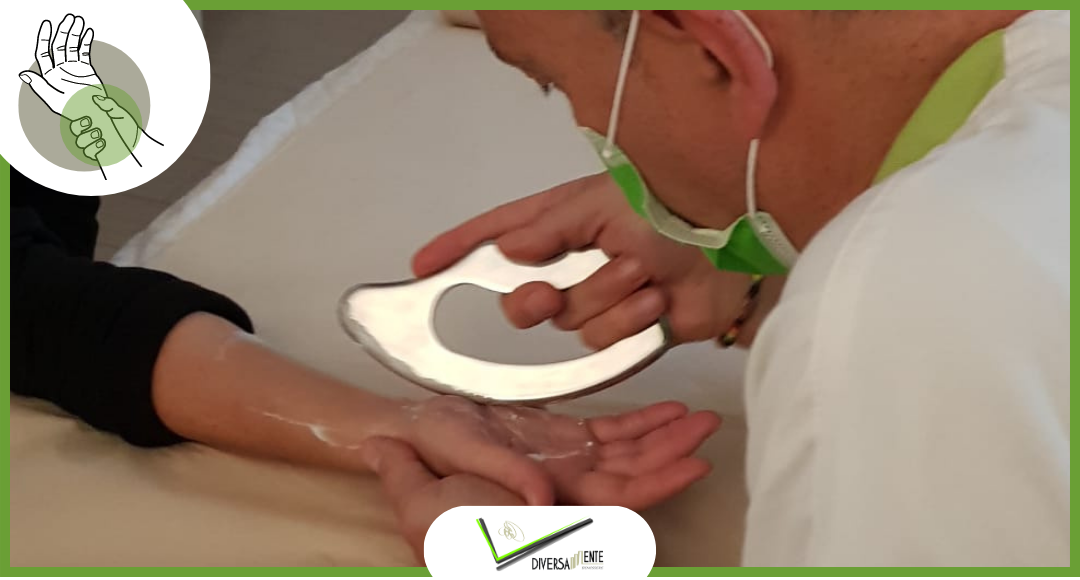
Importante è considerare anche le possibili integrazioni che il movimento e l’allenamento oggi stanno avendo con varie tecnologie come ad esempio alcuni sistemi per la tecarterapia che stanno implementando interfacce dinamiche per l’utilizzo in allenamento.
L’era del mero rinforzo muscolare è terminata ed ha lasciato il posto all’esercizio funzionale.
Un esercizio che rende il recupero più specifico e quindi, che determina risultati più veloci.
Per saperne di più leggi l’articolo completo :
https://www.fisioterapiaitalia.com/terapie/movimento-e-allenamento/
NON E' SOLO QUELLO CHE FAI, MA CIO' CHE PENSI DI FARE CHE FA LA DIFFERENZA.
NOI TI AIUTIAMO A FARLA!